Avant l’intervention :
En fonction des patients, une anticoagulation sera introduite depuis au moins 3 semaines, afin d’éliminer le risque de caillot dans l’oreillette. Dans le cas contraire une imagerie pourra être réalisée.
Dans notre service, l’ablation du flutter peut se faire en ambulatoire (hospitalisation de jour) ou en hospitalisation conventionnelle.
Pendant l’intervention :
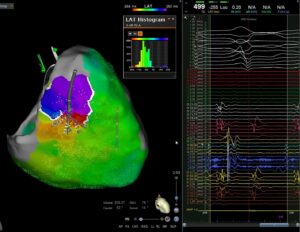
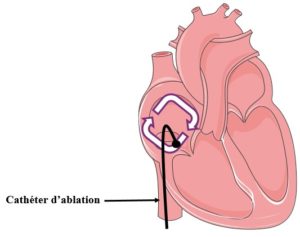
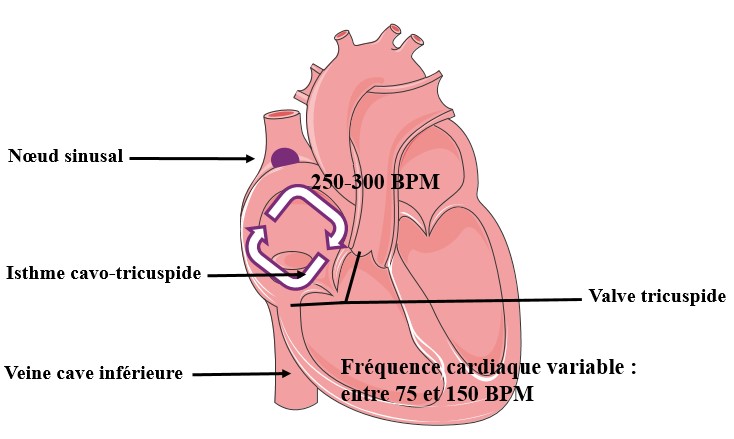
La ponction veineuse fémorale droite est réalisée sous anesthésie locale. Puis deux cathéters sont montés dans les cavités cardiaques. La montée et le positionnement des deux sondes est réalisée sous contrôle scopique et des signaux enregistrés par le bout des cathéters. Une fois positionné sur l’isthme cavo tricuspide et le diagnostic de flutter commun certain, des tirs de radiofréquences seront réalisées.
Une sédation légère ainsi qu’une analgésie par voie intraveineuse est réalisée car il fréquent de ressentir une gêne au niveau du thorax, du dos, d’épaule ou de l’omoplate droite.
La durée de l’intervention dépend de l’anatomie de l’isthme, parfois court ou long, lisse ou bosselé, et est de 30 à 45 min
En fin d’intervention un pansement compressif est fait au point de ponction d’une durée minimale de 6h voir jusqu’au lendemain.
Après l’intervention :
La position stricte allongée est requise pour un minimum de 6h. Une sortie pourra être programmée le soir même ou le lendemain en fonction de l’évaluation de votre praticien. Il est demandé d’éviter les marches prolongées pendant quelques jours pour la bonne cicatrisation du point de ponction fémoral. La course à pied et le vélo sont théoriquement déconseillés pendant 1 mois, à évaluer au cas par cas en fonction de la cicatrisation de votre veine.
Le traitement anti coagulant sera maintenu un minimum de 1 à 2 mois, et peut être poursuivi en fonction du risque d’AVC.
Un suivi annuel auprès d’un cardiologue est préconisé, notamment en raison du risque élevé d’apparition de fibrillation atriale (lien vers la partie correspondante).